病気について
糖尿病について
糖尿病とは
 糖尿病は、血液中の糖分(血糖)が高い状態が長期間続くことにより、様々な合併症がおきる病気です。
糖尿病は、血液中の糖分(血糖)が高い状態が長期間続くことにより、様々な合併症がおきる病気です。糖尿病の患者さんでは、血液中の血糖を正常に保つ、インスリンというホルモンの働きが不充分なために、血糖が高い状態が続きます。
血糖値が著しく高くなると、脱水が進んだり意識がなくなったりすることがあります(糖尿病性昏睡)。ところが、通常は、疲れやすい、 のどが乾きやすい、おしっこの量が多い、など、はっきりしない症状がでる程度で、御自分にはわかりにくいことも多いです。
しかし長期間血糖値が高い状態が続くと、全身にさまざまな合併症(網膜症、腎症、神経障害、狭心症・脳こうそくなどの原因となる動脈硬化)が出現し、命を縮めたり、生活の質(QOL)を落とすことにつながります。
血糖の調節

食事に含まれる糖分は胃や腸で消化され、小腸で体内に取り込まれブドウ糖として血液中に流れ込みます。
健康な方でも、食後に血糖が上昇するのはこのためです。
インスリンは胃の後ろにある膵臓(すい臓)という臓器で作られるホルモンで、血糖の上昇に伴い多量に分泌されます。
インスリンは肝臓や筋肉、脂肪組織に働いて、血液中の糖分をこれらの臓器に運び出します。
各々の臓器でブドウ糖はエネルギーとして利用されたり、様々な物質の材料となったり、必要時に備えて蓄えられたりします。
血液中のブドウ糖がインスリンの働きで各々の臓器に運ばれる結果、血糖値は元の値に戻る事になります。
糖尿病はインスリンの働きが悪い、つまり、すい臓からのインスリンの出が悪い(インスリン分泌低下)、あるいは、筋肉や肝臓、 脂肪組織でのインスリンの働きが悪い(インスリン抵抗性)事により起こる病気なのです。
増加する糖尿病
 食生活の洋風化とライフスタイルの変化により、糖尿病の患者さんはこの40年で急増しました。
食生活の洋風化とライフスタイルの変化により、糖尿病の患者さんはこの40年で急増しました。平成28年の統計では糖尿病が強く疑われる人が約 1000万人(成人の12.1%)、 可能性が否定できない人が約1000万人(同12.1%)にのぼり、計約2000万人(同24.1%)。
成人の5人に1人が糖尿病かその予備軍であり、まさに国民病といえます。
戦後、糖尿病が急増した原因をより詳しく見ていくと、終戦直後と現在とで食事の摂取カロリーはほとんどかわらないのですが、 食生活の洋風化により摂取カロリーのうち脂質の占める割合が急増していることが指摘されています。
長い間米や野菜を中心とした食事を続けてきた日本では、 急な血糖の上昇に見合ったインスリンをつくりだすことが体質的にできにくい人が多く、食後の高血糖を来しやすいと考えられています。
食後高血糖が長期間続くと膵臓に対する負担が続いてインスリンの分泌自体が悪くなり、ついには糖尿病を発症することになります。
さらに交通機関の発達と自動車の普及により運動量が減っていることも糖尿病増加の原因と考えられています。
糖尿病の成因
糖尿病の成因は、1型、2型、その他の特定の機序・疾患によるもの、妊娠糖尿病の4つに分類されます。








1型糖尿病
血糖を下げる作用のあるホルモンであるインスリンの分泌が低下するか、ほとんど分泌されなくなる事により、高血糖となる病気です。すい臓のランゲルハンス島にあるインスリンを作るβ細胞が死滅する事により起こります。
 血液中に膵細胞を攻撃する自己抗体を認めるタイプを1A型(自己免疫性)といい、自己抗体を認めないタイプを1B型として区別します。
血液中に膵細胞を攻撃する自己抗体を認めるタイプを1A型(自己免疫性)といい、自己抗体を認めないタイプを1B型として区別します。
そもそもすい臓から必要なインスリンの分泌が不足しているので、体の中で糖をうまく利用できませんからほっておくと患者さんはやせてきてしまいます。
高い血糖が続くとそのことで意識がなくなったりして救急車で運ばれて診断されることも多いです。
治療にはインスリン投与が不可欠で、インスリンが発見されるまでは手の施しようのない不治の病でしたが、現在はインスリン投与により治療が可能です。
小児のころよりの発症が多く、小児糖尿病と呼ばれることがありますが、成人にも発症します。
通常数ヶ月の単位で進行しますが、数日のうちに急激に進行(劇症1型糖尿病)する場合や、2型糖尿病と同じように長期間の経過をたどり 最終的にはインスリンが枯渇状態に陥る(緩徐進行型インスリン依存性糖尿病:SPIDDM)もあります。

そもそもすい臓から必要なインスリンの分泌が不足しているので、体の中で糖をうまく利用できませんからほっておくと患者さんはやせてきてしまいます。
高い血糖が続くとそのことで意識がなくなったりして救急車で運ばれて診断されることも多いです。
治療にはインスリン投与が不可欠で、インスリンが発見されるまでは手の施しようのない不治の病でしたが、現在はインスリン投与により治療が可能です。
小児のころよりの発症が多く、小児糖尿病と呼ばれることがありますが、成人にも発症します。
通常数ヶ月の単位で進行しますが、数日のうちに急激に進行(劇症1型糖尿病)する場合や、2型糖尿病と同じように長期間の経過をたどり 最終的にはインスリンが枯渇状態に陥る(緩徐進行型インスリン依存性糖尿病:SPIDDM)もあります。
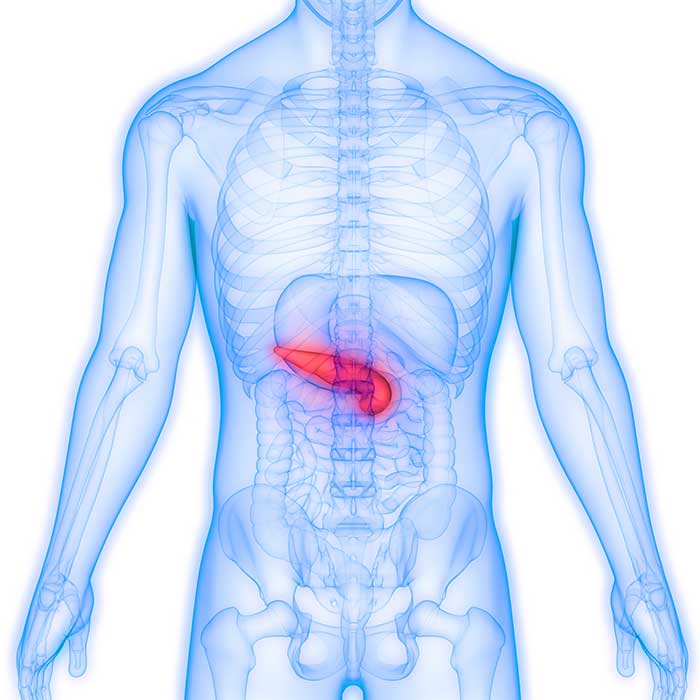
2型糖尿病
糖尿病の95%を占めるのがこの2型糖尿病で、遺伝的因子と生活習慣が絡み合って起こる生活習慣病といえます。
 特に中高年に多く、生まれつきすい臓からのインスリンの量が少ない事(遺伝的因子)に加え、肥満、過食、運動不足、 肉体的なストレスなどの生活習慣的要因が加わり、全身でのインスリンの作用が低下し起ります。
特に中高年に多く、生まれつきすい臓からのインスリンの量が少ない事(遺伝的因子)に加え、肥満、過食、運動不足、 肉体的なストレスなどの生活習慣的要因が加わり、全身でのインスリンの作用が低下し起ります。
筋肉、肝臓、脂肪細胞ではインスリンの効きが悪くなる(インスリン抵抗性の増大)のが特徴で、病気のごく最初の段階では むしろすい臓からは沢山のインスリンが作られていますが、 すい臓の無理が利かなくなるとインスリンの分泌が追いつかなくなり、糖尿病になることになります。
最初の段階では殆どの人に自覚症状が無い為、健康診断などで発見される事が多いのがこのタイプの特徴です。
筋肉、肝臓、脂肪細胞ではインスリンの効きが悪くなる(インスリン抵抗性の増大)のが特徴で、病気のごく最初の段階では むしろすい臓からは沢山のインスリンが作られていますが、 すい臓の無理が利かなくなるとインスリンの分泌が追いつかなくなり、糖尿病になることになります。
最初の段階では殆どの人に自覚症状が無い為、健康診断などで発見される事が多いのがこのタイプの特徴です。
その他特定の機序、疾患によるもの
遺伝子異常、肝臓やすい臓などの病気、内分泌疾患、感染症、免疫機構の異常によりおこる糖尿病があります。
薬(ステロイド剤など)が原因となる場合があります。
薬(ステロイド剤など)が原因となる場合があります。
妊娠糖尿病

糖尿病を持った人が妊娠した場合は、糖尿病合併妊娠と呼ばれ、区別されます。また、糖尿病が妊娠により明らかになった場合、妊娠中の明らかな糖尿病と呼びます。
食事療法を基本としますが、改善が見られない場合は、胎児への影響も考慮してインスリンの注射による治療となります。
妊娠という身体環境もあり、胎児や母体へのリスクを考えると、より厳格な血糖管理が必要です。
糖尿病の症状と合併症
治療を開始し、血糖値が正常にコントロールされた患者さんにお話を伺うと、血糖が高かった当時は気がつかなかったけど、 随分体の調子が良くなった、疲れにくくなったし、のどの渇きもなくなった、とおっしゃる方が多いです。
糖尿病の症状は、とりわけ初期ではほとんどなく、非常に気付きにくいものです。
多少血糖値が高いくらいでは、まったく症状のない人が大半を占めます。
健康診断やほかの理由で医療機関を受診した際血糖の高値や尿糖を指摘され診断に結び付くことがほとんどです。
血糖高値が持続すると、のどが渇く、トイレが近い、身体がだるい、できものが出来やすい、傷が治りにくい、足がつる、疲れやすい、 物覚えが悪い、眠い、お腹がすく、食べてもやせる、といった症状が現れてきます。
しかしながら、ある程度の高血糖でも、合併症は着実に発症し進行して行きます。
ゆっくり進むことが多く、ご本人には気づきにくいことも多いのです。
症状が出てからでは、完治することが難しいのが糖尿病の合併症の特徴です。
糖尿病の症状は、とりわけ初期ではほとんどなく、非常に気付きにくいものです。
多少血糖値が高いくらいでは、まったく症状のない人が大半を占めます。
健康診断やほかの理由で医療機関を受診した際血糖の高値や尿糖を指摘され診断に結び付くことがほとんどです。
血糖高値が持続すると、のどが渇く、トイレが近い、身体がだるい、できものが出来やすい、傷が治りにくい、足がつる、疲れやすい、 物覚えが悪い、眠い、お腹がすく、食べてもやせる、といった症状が現れてきます。
しかしながら、ある程度の高血糖でも、合併症は着実に発症し進行して行きます。
ゆっくり進むことが多く、ご本人には気づきにくいことも多いのです。
症状が出てからでは、完治することが難しいのが糖尿病の合併症の特徴です。

糖尿病の合併症
 自覚症状がないからと、糖尿病を放置したままにしていると、高血糖は全身のさまざまな臓器に障害をもたらします。
自覚症状がないからと、糖尿病を放置したままにしていると、高血糖は全身のさまざまな臓器に障害をもたらします。特に冒されやすいのは、神経障害(足の感覚がなくなる、立ちくらみ、胃腸症状、男性ではED等)や、 眼球の網膜が傷害される網膜症(最悪の場合失明します)そして、腎臓の機能が低下する腎症(年に1万人以上の患者さんに、 糖尿病性腎症が原因で新たに人工透析が必要となります)が起こってきます。
これを糖尿病の三大合併症と呼んでいます。これらの合併症は自覚症状が現れた後では、症状を抑える治療(対症療法)が中心となり、 元に戻すことはできません。症状が出現する前からしっかり糖尿病を治療し合併症の出現、進行を抑えることが重要です。
三大合併症
糖尿病に特有な合併症です。全身の細い血管の障害が出現します。


糖尿病性神経障害
 糖尿病が進行すると、全身の神経の働きが鈍り、足先や手先がしびれたり、麻痺した感じがしたり、痛い、足が冷たい、ほてる、 力が抜ける、立ちくらみがする、額や顔に汗をかきやすいなどの神経症状が出てきます。
糖尿病が進行すると、全身の神経の働きが鈍り、足先や手先がしびれたり、麻痺した感じがしたり、痛い、足が冷たい、ほてる、 力が抜ける、立ちくらみがする、額や顔に汗をかきやすいなどの神経症状が出てきます。糖尿病性神経障害は糖尿病患者におけるもっとも重大な合併症の一つです。
知覚神経の障害はしびれ感、灼熱感などを伴う強い痛みが出ます。
自律神経の障害は、心臓神経の障害、消化管の運動障害(便秘・下痢)、発汗障害、起立性低血圧、瞳孔の変化、膀胱の機能障害、 EDなどを引き起こし、しばしば日常生活に大きな障害をもたらします。
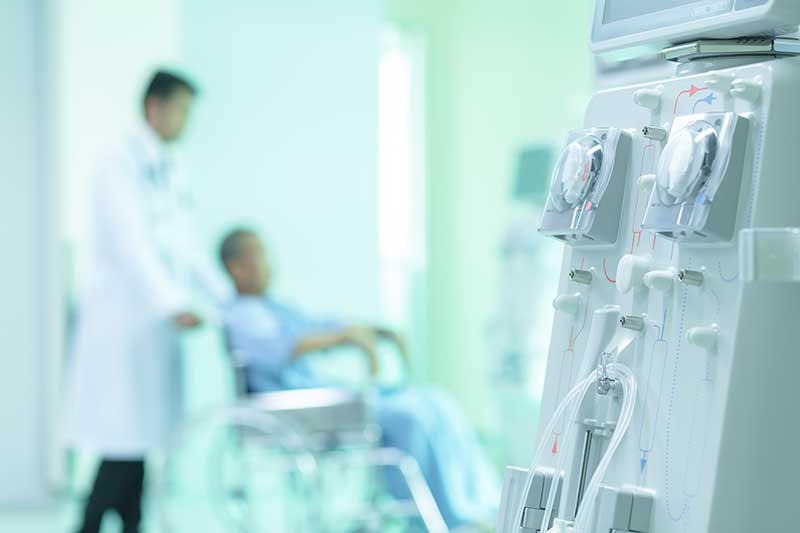
糖尿病性腎症
腎臓は、血液中の老廃物をろ過し、尿として、体外へ排出する役割を持っていますが、糖尿病で高血糖状態が続くと、 腎臓内の毛細血管が動脈硬化を起こして硬くなります。
 腎臓の機能が低下してくると、だるい、疲れる、足がむくむ、貧血になる、吐き気がする、息苦しいなどの症状が現れますが、 これらの症状が現れたときには腎機能はかなり低下していて、人工透析などを受けなければならなくなります。
腎臓の機能が低下してくると、だるい、疲れる、足がむくむ、貧血になる、吐き気がする、息苦しいなどの症状が現れますが、 これらの症状が現れたときには腎機能はかなり低下していて、人工透析などを受けなければならなくなります。
糖尿病腎症は、透析導入原因の第一位であり、透析療法に至った糖尿病患者の生命予後は厳しいといわざるを得ません。
透析療法に至る前に尿中アルブミン排泄量の測定などを行い、早期に治療をして行く必要があります。
 腎臓の機能が低下してくると、だるい、疲れる、足がむくむ、貧血になる、吐き気がする、息苦しいなどの症状が現れますが、 これらの症状が現れたときには腎機能はかなり低下していて、人工透析などを受けなければならなくなります。
腎臓の機能が低下してくると、だるい、疲れる、足がむくむ、貧血になる、吐き気がする、息苦しいなどの症状が現れますが、 これらの症状が現れたときには腎機能はかなり低下していて、人工透析などを受けなければならなくなります。糖尿病腎症は、透析導入原因の第一位であり、透析療法に至った糖尿病患者の生命予後は厳しいといわざるを得ません。
透析療法に至る前に尿中アルブミン排泄量の測定などを行い、早期に治療をして行く必要があります。
糖尿病性網膜症
腎臓内の血管と同じように、眼の奥で光を感じる部分である網膜の裏側の血管は非常に細かく広がり、酸素と栄養を供給しています。
血糖の高い状態が長期間続くと、これらの血管は詰まったり、破れたりします。破損した血管から、血液や脂肪分が漏れ出し、 眼球内で凝固します(前増殖性網膜症)。
 さらに、血管障害により酸欠状態となった場所では、新しい血管(新生血管) が作られますが、 この血管は非常にもろいため、簡単に破裂し出血しやすくなります。
さらに、血管障害により酸欠状態となった場所では、新しい血管(新生血管) が作られますが、 この血管は非常にもろいため、簡単に破裂し出血しやすくなります。
このような状態を繰り返す事により、最悪の場合は失明に至ることがあります。
糖尿病性網膜症は日本における中途失明の最大の原因で、年間3000人もの人が新たに失明に至ると報告されています。
血糖の高い状態が長期間続くと、これらの血管は詰まったり、破れたりします。破損した血管から、血液や脂肪分が漏れ出し、 眼球内で凝固します(前増殖性網膜症)。

このような状態を繰り返す事により、最悪の場合は失明に至ることがあります。
糖尿病性網膜症は日本における中途失明の最大の原因で、年間3000人もの人が新たに失明に至ると報告されています。
その他の合併症
動脈硬化症
血糖が高い期間が続くと、細い血管だけでなく太い血管も障害されます。
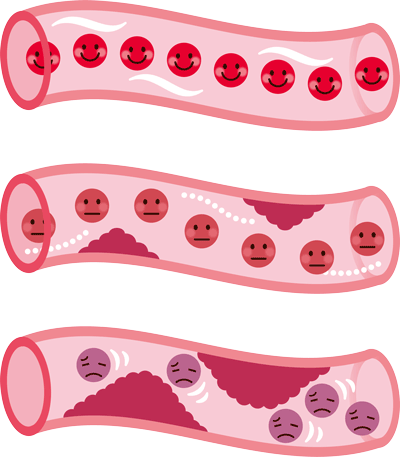 全身の血管に動脈硬化が進行し、細胞の死骸と処理しきれない脂質が一緒にかゆ状の塊を作ります。
全身の血管に動脈硬化が進行し、細胞の死骸と処理しきれない脂質が一緒にかゆ状の塊を作ります。これを粥腫(プラーク)といいます。プラークのために動脈の内腔は狭くなったり、時にはつまってしまいます。
さらにプラークはふとしたきっかけに壊れやすく、血管の内部がつまってしまうのです(血栓症)。
脳への血管が詰まれば脳梗塞が、心臓の周りの血管が詰まれば狭心症、心筋梗塞が、足への血管が細くなれば閉塞性動脈硬化症が出現します、 血管がつまってしまうと、酸素と栄養がそれより下流に運ばれないので心臓や脳などの臓器や組織が痛んで死んでしまいます。
命にかかわる状態で、たとえ助かっても大きな後遺症が残りかねません。
動脈硬化を起こしやすい状態(危険因子)が知られています(糖尿病、高血圧、高脂血症、喫煙、肥満、性別(男性)、家族歴)。
これらの危険因子を是正することが動脈硬化の治療となります。糖尿病の患者さんは高血圧や高脂血症を合併しやすく、 これらの病気に対しても同時に治療を行うことが動脈硬化の進行を抑えるために必要です。
足の壊疽
糖尿病がさらに進行すると、足の感覚がなくなり、足に傷があっても痛みを感じず、傷が治りにくくなり、 足に壊疽(腐る事)を起こす人もいます。糖尿病足病変は足の爪白癬から進む足潰瘍、足壊疽まで幅広く有ります。
又、傷があっても神経障害で自覚症状がないため、発見が遅れます。
糖尿病の患者様はご自身が医師の助言を受けながら、自覚を持って毎日、フットケアを行ってゆく必要があります。
感染症
血糖が高い状態では全身の抵抗力が弱まっています。
また細い血管の合併症が進んだばあい外敵をやっつけるからだの仕組みがうまく働かないことになります。
糖尿病の患者さんでは、健康であればどうということもない傷が治りにくかったり、こじれたりしやすく、思いもよらぬ感染を引き起こします。
また水虫や歯周病も多くなります。
これらの感染症があると、そのことで血糖が高くなり、さらにこじれるという悪循環を引き起こすことになります。
糖尿病の検査
糖尿病の診断は、血糖値が高いことを確認することで行われます。
血糖値は正常でも食事の前には低く、食後に高いので 外来での採血による血糖測定だけでなく、HbA1c測定や糖負荷試験を行い診断を行います。

血液中のブドウ糖の値。食事の前に低く、食後にはかると高くなります。
早朝空腹時の正常値は70-110mg/dl。126mg/dl以上を糖尿病と診断、随時血糖の正常は140mg/dl。 200mg/dl以上を糖尿病と診断します。
正常でも糖尿病でもない状態を境界型糖尿病といい、 糖尿病の予備軍(1年間に5%の人が新たに糖尿病に移行するといわれています)の状態です。
血液中を流れて酸素を運んでいる赤血球の中に、ヘモグロビンという物質があります。
血液中のブドウ糖の値が高くなると、ヘモグロビンとブドウ糖がくっつく割合が高くなります。
1~2ヶ月前の血糖の平均値を反映します。5.8%未満が正常です。6.5%以上で糖尿病と診断します。
空腹時血糖126mg/dl以上または随時血糖200mg/dl以上で、HbA1cが6.5%以上の時、糖尿病と診断します
空腹時血糖110mg/dl未満、随時血糖140mg/dl未満で、かつHbA1cが5.8%未満の時、正常耐糖能と診断します。
糖尿病でも、正常でもない場合、境界型糖尿病と呼びます
糖尿病の疑いがある場合、糖負荷試験で診断を行います。
朝まで10時間以上絶食の後、空腹時でブドウ糖液(75g)を飲用し、負荷前、30分、1時間、2時間の血糖値を測定します。
空腹時126mg/dl以上または負荷後2時間値200mg/dl以上を糖尿病型、空腹時110mg/dl未満および負荷後2時間値140mg/dl未満を正常型、 いずれにも当てはまらないものを境界型と診断します。
境界型糖尿病といわれて、糖尿病じゃないから大丈夫だと安心してはいけません。
1年たつと境界型糖尿病の人のうち20人に1人(5%)の割合で糖尿病に進行することが知られています。
また最近の研究では、合併症のうち動脈硬化の進行は境界型でもゆっくり進んでいくことが示されています。
境界型といわれても油断せず、療養指導を受け食事療法・運動療法を開始することが重要です。
血糖値160-180mg/dl以上で、尿中にブドウ糖が出てきます。
空腹時の尿糖が陽性の場合、血糖コントロールが不良であることを示します。
正常は陰性(-)で、陽性(+以上)の場合、糖尿病の合併症である糖尿病性腎症が始まっています。
より初期の蛋白尿を検査するために、尿中微量アルブミンを調べます。
脂肪が栄養として使われるときに作られる物質です。通常は陰性(-)です。
糖分が体の中でうまく使われないときに作られます(糖尿病性ケトアシドーシスなど)。
血糖値は正常でも食事の前には低く、食後に高いので 外来での採血による血糖測定だけでなく、HbA1c測定や糖負荷試験を行い診断を行います。

血糖値
血液中のブドウ糖の値。食事の前に低く、食後にはかると高くなります。
早朝空腹時の正常値は70-110mg/dl。126mg/dl以上を糖尿病と診断、随時血糖の正常は140mg/dl。 200mg/dl以上を糖尿病と診断します。
正常でも糖尿病でもない状態を境界型糖尿病といい、 糖尿病の予備軍(1年間に5%の人が新たに糖尿病に移行するといわれています)の状態です。
ヘモグロビンA1c(HbA1c)
血液中を流れて酸素を運んでいる赤血球の中に、ヘモグロビンという物質があります。
血液中のブドウ糖の値が高くなると、ヘモグロビンとブドウ糖がくっつく割合が高くなります。
1~2ヶ月前の血糖の平均値を反映します。5.8%未満が正常です。6.5%以上で糖尿病と診断します。
空腹時血糖126mg/dl以上または随時血糖200mg/dl以上で、HbA1cが6.5%以上の時、糖尿病と診断します
空腹時血糖110mg/dl未満、随時血糖140mg/dl未満で、かつHbA1cが5.8%未満の時、正常耐糖能と診断します。
糖尿病でも、正常でもない場合、境界型糖尿病と呼びます
糖負荷試験
糖尿病の疑いがある場合、糖負荷試験で診断を行います。
朝まで10時間以上絶食の後、空腹時でブドウ糖液(75g)を飲用し、負荷前、30分、1時間、2時間の血糖値を測定します。
空腹時126mg/dl以上または負荷後2時間値200mg/dl以上を糖尿病型、空腹時110mg/dl未満および負荷後2時間値140mg/dl未満を正常型、 いずれにも当てはまらないものを境界型と診断します。
☆境界型糖尿病といわれたら
境界型糖尿病といわれて、糖尿病じゃないから大丈夫だと安心してはいけません。
1年たつと境界型糖尿病の人のうち20人に1人(5%)の割合で糖尿病に進行することが知られています。
また最近の研究では、合併症のうち動脈硬化の進行は境界型でもゆっくり進んでいくことが示されています。
境界型といわれても油断せず、療養指導を受け食事療法・運動療法を開始することが重要です。
尿の検査
血糖値160-180mg/dl以上で、尿中にブドウ糖が出てきます。
空腹時の尿糖が陽性の場合、血糖コントロールが不良であることを示します。
尿蛋白
正常は陰性(-)で、陽性(+以上)の場合、糖尿病の合併症である糖尿病性腎症が始まっています。
より初期の蛋白尿を検査するために、尿中微量アルブミンを調べます。
尿ケトン体
脂肪が栄養として使われるときに作られる物質です。通常は陰性(-)です。
糖分が体の中でうまく使われないときに作られます(糖尿病性ケトアシドーシスなど)。
糖尿病の治療
なぜ糖尿病の治療が必要なのか?
どのような原因にせよ、血液中の糖分が高い状態が長期間(年単位)続くと、全身に(とりわけ全身の血管に)様々な合併症がでてきます。
これらの合併症は症状のないまま少しずつ進んでいきますが、いったん進行してしまうと元に戻すことはできず、重大な障害が残ったり、 生活の質を低下させてしまうのです。逆に糖尿病と診断されても、正常な人と同じように血糖がコントロールされていれば、合併症の出現 、進行を抑えることができ、健康な人と何一つ変わらず天寿を全うすることができます。
合併症は自覚症状がない初期の段階からゆっくり進んでいきます。 健康診断で診断された場合、たとえ無症状であっても放っておいてはいけないのはそのためです。

糖尿病の治療は、血糖コントロールを良好に保つことで、全身のさまざまな合併症の出現、進行を抑えることに他ならないのです。
糖尿病の治療の3本柱
糖尿病の治療の3本柱は、食事療法、運動療法、薬物療法です。2型糖尿病の治療は、そのうちどれがかけてもうまくいきませんが、 食事療法と運動療法が特に重要で、不十分な場合薬物療法が必要となります。
逆にどんな薬を使っていても、食事や運動をおろそかにすると血糖のコントロールは困難となります。
食事療法
糖尿病患者さんが治療を行う上で、最も重要なポイントは、食事療法です。
体の中で糖分がうまく栄養として利用できないのが糖尿病です(読んで字のごとく、利用できない糖は尿から外にでていってしまうのです)。
もちろん食べなければ血糖は上がりませんが、それでは体がもちません。
一日に必要な量を、規則正しく食べ、すい臓から分泌されるインスリンの量がつりあった状態であれば、 血液中の糖分は栄養として確実に利用され、血糖値は適切にコントロールされることになるのです。

1日に必要なエネルギーは標準体重(身長m2x22)x25~30Kcal)がめやすとなります。
肥満ややせの度合い、仕事量、合併症の状態などを考慮して、主治医の先生に決めていただきましょう。
栄養バランスよく、何をどのくらい食べたらよいかは、「糖尿病食事療法のための食品交換表」(日本糖尿病学会編 文光堂)を利用すると便利です。
食品交換表では80キロカロリーを1単位として、栄養素を沢山含む食品同士を6つのグループに分けて、 各々のグループから一食あたりどの程度食べてよいか組み立てます。
体の中で糖分がうまく栄養として利用できないのが糖尿病です(読んで字のごとく、利用できない糖は尿から外にでていってしまうのです)。
もちろん食べなければ血糖は上がりませんが、それでは体がもちません。
一日に必要な量を、規則正しく食べ、すい臓から分泌されるインスリンの量がつりあった状態であれば、 血液中の糖分は栄養として確実に利用され、血糖値は適切にコントロールされることになるのです。

【食事療法のポイント】
(1) 適正なエネルギー量の食事を食べる
(2) 栄養バランスがよい食事を食べる
(3) 規則正しく、三食きちんと食べる(間食はしない)
(2) 栄養バランスがよい食事を食べる
(3) 規則正しく、三食きちんと食べる(間食はしない)
1日に必要なエネルギーは標準体重(身長m2x22)x25~30Kcal)がめやすとなります。
肥満ややせの度合い、仕事量、合併症の状態などを考慮して、主治医の先生に決めていただきましょう。
栄養バランスよく、何をどのくらい食べたらよいかは、「糖尿病食事療法のための食品交換表」(日本糖尿病学会編 文光堂)を利用すると便利です。
食品交換表では80キロカロリーを1単位として、栄養素を沢山含む食品同士を6つのグループに分けて、 各々のグループから一食あたりどの程度食べてよいか組み立てます。
運動療法
運動療法は、糖尿病の治療を続ける上で、食事療法と並びとても大切な治療です。
糖尿病の運動には、ウォーキングやジョギング、水泳、ラジオ体操など体に酸素を取り入れてエネルギーを燃やしながら行う有酸素運動と、ダンベル体操やスクワットなどの筋力トレーニングがあり、両者を組み合わせて行います。
運動は単にエネルギーを使うだけが目的ではなく、体を動かすことで、体全体のインスリンの利きがよくなり(インスリン感受性の増加)血糖コントロールに有効です。
筋力トレーニングは筋肉量を保ちインスリン感受性を増加させる効果があります
糖尿病の運動療法は一週間に一度まとまった運動をするより、こまめな運動を少なくとも1日おきに続けていくことが重要です。
 万歩計などを用いて日々の生活の中で一日1万歩を目安に運動を行います。
万歩計などを用いて日々の生活の中で一日1万歩を目安に運動を行います。
どの程度の強さの運動をどのように行うかについては、個人差があります。
ことに合併症を抱えた人がいきなり激しい運動をする事は逆効果であり、よくありません。
主治医とよく相談し、注意しながら、徐々に運動療法を進めていきましょう。
(1) 運動により、体内のブドウ糖が消費され、血糖値が下がる。
(2) インスリンに対する筋肉細胞の感受性が高まり、血糖コントロールが良好になる。
(3) 血圧が低下し血液の循環が良くなる。
(4) 脂肪を消費し、燃焼させやすい体質となり、効果的な動脈硬化の予防となる。
(5) 心肺機能を高め、脳・心臓血管の病気を予防・改善する。
(6) 運動によるカロリーの消費により、体重の減少が期待できる。
(7) 足腰が強くなり骨量低下や老化を予防することが出来る。
(8) ストレスが解消され気分が爽快になる。
(9) 基礎体力が付き、身体の動きが楽になる事で、日常生活のQOLが上がる。
糖尿病の運動には、ウォーキングやジョギング、水泳、ラジオ体操など体に酸素を取り入れてエネルギーを燃やしながら行う有酸素運動と、ダンベル体操やスクワットなどの筋力トレーニングがあり、両者を組み合わせて行います。
運動は単にエネルギーを使うだけが目的ではなく、体を動かすことで、体全体のインスリンの利きがよくなり(インスリン感受性の増加)血糖コントロールに有効です。
筋力トレーニングは筋肉量を保ちインスリン感受性を増加させる効果があります
糖尿病の運動療法は一週間に一度まとまった運動をするより、こまめな運動を少なくとも1日おきに続けていくことが重要です。

どの程度の強さの運動をどのように行うかについては、個人差があります。
ことに合併症を抱えた人がいきなり激しい運動をする事は逆効果であり、よくありません。
主治医とよく相談し、注意しながら、徐々に運動療法を進めていきましょう。
【運動療法の効果】
(1) 運動により、体内のブドウ糖が消費され、血糖値が下がる。
(2) インスリンに対する筋肉細胞の感受性が高まり、血糖コントロールが良好になる。
(3) 血圧が低下し血液の循環が良くなる。
(4) 脂肪を消費し、燃焼させやすい体質となり、効果的な動脈硬化の予防となる。
(5) 心肺機能を高め、脳・心臓血管の病気を予防・改善する。
(6) 運動によるカロリーの消費により、体重の減少が期待できる。
(7) 足腰が強くなり骨量低下や老化を予防することが出来る。
(8) ストレスが解消され気分が爽快になる。
(9) 基礎体力が付き、身体の動きが楽になる事で、日常生活のQOLが上がる。
薬物療法
薬物療法のポイントは、決して自分の判断で薬を飲んだり飲まなかったりしないことです。
規則正しい生活を送り、適切に食事をとり、規則正しく薬を用いることが、きわめて重要です。
食事を不規則にして薬を飲んだり飲まなかったりすると、薬の効果が思いのほか出てしまい、 血糖が下がりすぎる(低血糖:冷や汗、どきどき感、ひどくおなかのすいた感覚、などの症状が出現します)危険があります。
糖尿病のお薬、インスリンは、一度使い始めると一生涯使い続けなくてはならないものではありません。膵臓の働きがある程度残っている初期の段階でインスリン療法を行うと、膵臓がインスリンを出す力が回復してくることも期待できます。大切なことは血糖をしっかりコントロールして、怖い合併症の出現を抑えていくことなのです。
 一口に糖尿病といってもその病気の状態はお一人お一人さまざまで、さらに時間がたつにつれ変化していくものです。
一口に糖尿病といってもその病気の状態はお一人お一人さまざまで、さらに時間がたつにつれ変化していくものです。
血糖コントロールをつけるためにそのときそのときで一番よいお薬の使い方について、 主治医の先生とよく相談しながら治療を続けていくことが必要です。
経口血糖降下薬と注射薬(インスリン療法、GLP-1製剤)があります。
注射薬は使い捨てのペン型キット注入器で、自己注射を行います。
膵臓からのインスリン分泌を促進することで血糖値を下げる薬としては
1) 膵臓のベータ細胞に働きインスリン分泌を促進するスルホニル尿素薬
2) 食前に内服し短時間ベータ細胞に働くグリニド薬
3) 食後に腸管から作られるインクレチンの働きを増強することでインスリン分泌をふやすDPP-4阻害薬
全身に働きインスリンの危機をよくするインスリン抵抗性改善薬としては
1) 主に肝臓に働くほか多彩な作用のあるビグアナイド薬
2) 主に脂肪細胞に働くチアゾリジン薬
糖の吸収や排泄に働く薬剤としては
1) 小腸に働き糖の吸収を遅延させるα-グルコシダーゼ阻害薬
2) 腎臓からの糖の排泄させることで血糖を低下させるSGLT2阻害薬
があります
作用発現時間や作用持続時間によって超速効型、速効型、中間型、混合型、持効型に分類されます。
インクレチンの一種であるGLP-1の誘導体です。1日1-2回投与するもの、週1回投与するものがあります。
規則正しい生活を送り、適切に食事をとり、規則正しく薬を用いることが、きわめて重要です。
食事を不規則にして薬を飲んだり飲まなかったりすると、薬の効果が思いのほか出てしまい、 血糖が下がりすぎる(低血糖:冷や汗、どきどき感、ひどくおなかのすいた感覚、などの症状が出現します)危険があります。
糖尿病のお薬、インスリンは、一度使い始めると一生涯使い続けなくてはならないものではありません。膵臓の働きがある程度残っている初期の段階でインスリン療法を行うと、膵臓がインスリンを出す力が回復してくることも期待できます。大切なことは血糖をしっかりコントロールして、怖い合併症の出現を抑えていくことなのです。

血糖コントロールをつけるためにそのときそのときで一番よいお薬の使い方について、 主治医の先生とよく相談しながら治療を続けていくことが必要です。
【薬物療法の種類】
経口血糖降下薬と注射薬(インスリン療法、GLP-1製剤)があります。
注射薬は使い捨てのペン型キット注入器で、自己注射を行います。
【経口薬】
膵臓からのインスリン分泌を促進することで血糖値を下げる薬としては
1) 膵臓のベータ細胞に働きインスリン分泌を促進するスルホニル尿素薬
2) 食前に内服し短時間ベータ細胞に働くグリニド薬
3) 食後に腸管から作られるインクレチンの働きを増強することでインスリン分泌をふやすDPP-4阻害薬
全身に働きインスリンの危機をよくするインスリン抵抗性改善薬としては
1) 主に肝臓に働くほか多彩な作用のあるビグアナイド薬
2) 主に脂肪細胞に働くチアゾリジン薬
糖の吸収や排泄に働く薬剤としては
1) 小腸に働き糖の吸収を遅延させるα-グルコシダーゼ阻害薬
2) 腎臓からの糖の排泄させることで血糖を低下させるSGLT2阻害薬
があります
【インスリン療法】
作用発現時間や作用持続時間によって超速効型、速効型、中間型、混合型、持効型に分類されます。
【GLP-1アナログ製剤】
インクレチンの一種であるGLP-1の誘導体です。1日1-2回投与するもの、週1回投与するものがあります。
高血圧について
高血圧とは、どんな病気ですか?
よく「血圧が高い」といいますが、どのような状態なのでしょうか?
血圧が高いのを放っておくと、何が悪いのでしょうか? 高血圧とは、血圧の高い状態が長い間続くことによって、全身の血管の動脈硬化が進んでくる病気をいいます。
動脈硬化が進んでくると、そうでない方と比べて、脳梗塞や心筋梗塞、腎臓病などの血管の病気がより起きやすくなります。
動脈硬化それ自体は自覚症状なく進行しますが、脳梗塞や心筋梗塞は死亡の原因や重大な合併症を残す病気で、一旦起きてしまうと 元の状態に戻すことができない、怖い病気です。

血圧が高いのを放っておくと、何が悪いのでしょうか? 高血圧とは、血圧の高い状態が長い間続くことによって、全身の血管の動脈硬化が進んでくる病気をいいます。
動脈硬化が進んでくると、そうでない方と比べて、脳梗塞や心筋梗塞、腎臓病などの血管の病気がより起きやすくなります。
動脈硬化それ自体は自覚症状なく進行しますが、脳梗塞や心筋梗塞は死亡の原因や重大な合併症を残す病気で、一旦起きてしまうと 元の状態に戻すことができない、怖い病気です。
なぜ血圧は高くなるのですか?
血管は全身にくまなく張り巡らされ、中に流れているのが血液です。血液は全身に酸素と栄養を運んでいます。
胸の中央部やや左にある心臓は一分間に60-80回程度広がったり縮んだりを繰り返して全身に血液を運んでいます。
心臓から血液が送り出されることによって血管の中に生じる圧力を血圧といいます。
年齢により血管が硬くなると、必要な量の血液を行き渡らせるためにより強い力で血液を送り出すため、血圧は高くなります。
また血圧の調節には腎臓(尿を作ることで老廃物と余分な水分を外にだす臓器です)が重要で、腎臓の血の巡りが悪くなると 全身の血圧を上げることで腎臓に流れる血液量を保つ働きがあり、結果として血圧が上がります。
血圧が上がると全身の動脈硬化が進んでしまい、そのことで血圧が上がり、さらに動脈硬化が進むという悪循環に入ってしまいます。

胸の中央部やや左にある心臓は一分間に60-80回程度広がったり縮んだりを繰り返して全身に血液を運んでいます。
心臓から血液が送り出されることによって血管の中に生じる圧力を血圧といいます。
年齢により血管が硬くなると、必要な量の血液を行き渡らせるためにより強い力で血液を送り出すため、血圧は高くなります。
また血圧の調節には腎臓(尿を作ることで老廃物と余分な水分を外にだす臓器です)が重要で、腎臓の血の巡りが悪くなると 全身の血圧を上げることで腎臓に流れる血液量を保つ働きがあり、結果として血圧が上がります。
血圧が上がると全身の動脈硬化が進んでしまい、そのことで血圧が上がり、さらに動脈硬化が進むという悪循環に入ってしまいます。

血圧は一日の中で変動しています
一日の中で血圧は変動しています。
走ったりしている間は血圧は上がりますが、走った後しばらくすると血圧は普段より下がります。
考え事をしたり、どきどきするようなことがあるとき、血圧は上がっています。ゆっくりした気持ちでいるときやお風呂に入った後、寝る前などには血圧は下がっています。
朝起きたときは日中の活動に備える体の仕組みが働き、血圧は上がっています。
一時的に血圧が高いこと、それ自体はほとんど心配ありません。
体の他の所の異常があるとそれに反応して血圧が高くなることがありますが、一時的に血圧が高いこと自体が体に害を及ぼすことはほとんどないのです。

走ったりしている間は血圧は上がりますが、走った後しばらくすると血圧は普段より下がります。
考え事をしたり、どきどきするようなことがあるとき、血圧は上がっています。ゆっくりした気持ちでいるときやお風呂に入った後、寝る前などには血圧は下がっています。
朝起きたときは日中の活動に備える体の仕組みが働き、血圧は上がっています。
一時的に血圧が高いこと、それ自体はほとんど心配ありません。
体の他の所の異常があるとそれに反応して血圧が高くなることがありますが、一時的に血圧が高いこと自体が体に害を及ぼすことはほとんどないのです。

怖いのは、血圧が少しでも高い状態が長期間続くことです
逆に気をつけなければならないのは、いつはかっても血圧が高い、という状態が長期間続いてしまうことです。
 この場合、もちろん、ご本人の自覚症状はほとんどありません。
この場合、もちろん、ご本人の自覚症状はほとんどありません。
この状態が続くと、血管はだんだん固くなり、動脈硬化が進んでしまいます。
年齢を重ねると、血圧は上がります。
塩分をとりすぎると、血圧は上がります。
太っていると血圧は上がります(メタボリックシンドロームの項をみてください)。
煙草を吸うと血圧は上がります。
規則正しく運動すると血圧は下がります。

この状態が続くと、血管はだんだん固くなり、動脈硬化が進んでしまいます。
年齢を重ねると、血圧は上がります。
塩分をとりすぎると、血圧は上がります。
太っていると血圧は上がります(メタボリックシンドロームの項をみてください)。
煙草を吸うと血圧は上がります。
規則正しく運動すると血圧は下がります。
外来での血圧と家庭での血圧
 血圧は自宅で測った方がより落ち着いた状態で低くなります。
血圧は自宅で測った方がより落ち着いた状態で低くなります。外来ではかった血圧が140/90mmHg以上のとき、家庭での血圧が135/85mmHg以上の時を高血圧と呼んでいます。
糖尿病もある場合は、外来での血圧130/80mmHg以上になったら治療を始めましょう。
メタボリックシンドロームについて
はじめに
 昔、まだ貧しかった、その日の糧を得ることこそが生活の中心であった時代、太っていることが豊かさや健康の象徴であった時代もありました。
昔、まだ貧しかった、その日の糧を得ることこそが生活の中心であった時代、太っていることが豊かさや健康の象徴であった時代もありました。時は移り変わり、飽食の時代とも言われる現代の日本社会に我々は生きています。
口当たりがよいもの、満腹感のある食べ物を安価にしかも手軽に手に入れることができます。
交通機関の発達により、ともすればほとんど歩かずに生活することもできます。
このように漫然と過ごしていれば栄養過多と運動不足になってしまう社会のありかたを背景に、肥満の方が増加しています。

肥満について
『肥満』とはどういう状態か?
 そもそも、肥満とはどういう状態をいうのでしょう。
そもそも、肥満とはどういう状態をいうのでしょう。日本肥満学会の基準によれば、脂肪が蓄積した状態を「肥満」と呼びます。
身長に対する体重の目安としてはBMI(body mass index 体重(kg)÷身長(m)÷身長(m)で求めることができます)25以上をいいます。
さらに肥満による健康障害があるか、あるいは病気の起きる基盤となることが予想され、 治療が必要になる状態を「肥満症」と呼び、肥満とは区別しています。
肥満は万病のもと
肥満は多彩な病気の元となることが、以前から知られています。脂肪細胞が蓄えられると、糖尿病や境界型糖尿病などの耐糖能障害、高脂血症、高血圧症、高尿酸血症、脂肪肝などの 病気が起きやすくなります。
またこれらの病気を背景として動脈硬化が進行し、狭心症・心筋梗塞などの冠動脈疾患や、脳梗塞が発症します。
体重が重くなると骨や関節に負担がかかり、変形性膝関節症などの関節疾患や腰痛症の原因となったり、 またいびきで気づかれる睡眠時無呼吸症候群などの病気が起こりやすくなります。
女性では月経異常も認められます。
これらの病気は、逆に体重が減少することによって、改善することが期待できるのです。
肥満に合併する様々な病気 – 動脈硬化とその危険因子
肥満に合併するさまざまな病気のうち、なんといっても問題なのは、動脈硬化が進行しやすくなる点あります。
動脈硬化とは、血管が厚く硬くなった状態をいいます。
自覚症状なく進行しますが、死亡の原因や重大な合併症を残す脳梗塞や心筋梗塞の原因となる怖い状態です。
日本人の3人に1人が動脈硬化の進行により、心筋梗塞・狭心症などの冠動脈疾患や脳梗塞により亡くなっています。
これらの病気は一旦おきてしまうと元に戻す治療は困難で、死亡にいたらなくても重い合併症が残ることも多いのです。
男性の働き盛りから初老期に襲ってきて男性の平均寿命を下げる大きな要因となっています。
心筋梗塞や脳梗塞はまさに国民病といえ、その前段階である動脈硬化の進行をいかに押さえるか、動脈硬化の予防が極めて重要といえます。

動脈硬化とは、血管が厚く硬くなった状態をいいます。
自覚症状なく進行しますが、死亡の原因や重大な合併症を残す脳梗塞や心筋梗塞の原因となる怖い状態です。
日本人の3人に1人が動脈硬化の進行により、心筋梗塞・狭心症などの冠動脈疾患や脳梗塞により亡くなっています。
これらの病気は一旦おきてしまうと元に戻す治療は困難で、死亡にいたらなくても重い合併症が残ることも多いのです。
男性の働き盛りから初老期に襲ってきて男性の平均寿命を下げる大きな要因となっています。
心筋梗塞や脳梗塞はまさに国民病といえ、その前段階である動脈硬化の進行をいかに押さえるか、動脈硬化の予防が極めて重要といえます。
肥満に合併する様々な病気 – マルチプルリスクファクター症候群
沢山の患者さんを対象とした疫学調査で、動脈硬化をすすめる危険因子は、 高脂血症・糖尿病・高血圧症・喫煙・年齢・家族歴の6つが挙げられ、各々の危険因子に対する対応が動脈硬化の予防に重要です。
 高脂血症、高血圧、糖尿病・境界型糖尿病などは、たとえ各々の病気の程度が軽くても一人に多数合併することにより、 動脈硬化が進行して脳梗塞や心筋梗塞などの心血管疾患を起こしやすいことが以前から知られていました。
高脂血症、高血圧、糖尿病・境界型糖尿病などは、たとえ各々の病気の程度が軽くても一人に多数合併することにより、 動脈硬化が進行して脳梗塞や心筋梗塞などの心血管疾患を起こしやすいことが以前から知られていました。
危険因子がまったくない人を1とすると、3つ以上ある人は30倍まで起きる危険が増すことが知られています。
疫学調査からは、一つ一つは軽い異常だけれども、たくさんの危険因子が集まっていて、 結果として動脈硬化を進行させてしまうという患者さんの存在が以前より注目されており、 このような病気の状態は「マルチプルリスクファクター症候群」や「シンドロームX」「死の四重奏」などと呼ばれていました。
 高脂血症、高血圧、糖尿病・境界型糖尿病などは、たとえ各々の病気の程度が軽くても一人に多数合併することにより、 動脈硬化が進行して脳梗塞や心筋梗塞などの心血管疾患を起こしやすいことが以前から知られていました。
高脂血症、高血圧、糖尿病・境界型糖尿病などは、たとえ各々の病気の程度が軽くても一人に多数合併することにより、 動脈硬化が進行して脳梗塞や心筋梗塞などの心血管疾患を起こしやすいことが以前から知られていました。危険因子がまったくない人を1とすると、3つ以上ある人は30倍まで起きる危険が増すことが知られています。
疫学調査からは、一つ一つは軽い異常だけれども、たくさんの危険因子が集まっていて、 結果として動脈硬化を進行させてしまうという患者さんの存在が以前より注目されており、 このような病気の状態は「マルチプルリスクファクター症候群」や「シンドロームX」「死の四重奏」などと呼ばれていました。
明らかとなった脂肪組織の働き
 近年、脂肪細胞、とりわけ内臓脂肪の蓄積が、高血圧、高脂血症、高血糖などの病気のもととなり動脈硬化が 進んでくるおおもとにあるのだ、ということがさまざまな研究から明らかとなってきました。
近年、脂肪細胞、とりわけ内臓脂肪の蓄積が、高血圧、高脂血症、高血糖などの病気のもととなり動脈硬化が 進んでくるおおもとにあるのだ、ということがさまざまな研究から明らかとなってきました。これらの病気は、たまたま重なって、各々が動脈硬化の原因となる、ということではなく、肥満、つまり、 内臓脂肪の蓄積そのものが動脈硬化を進める、ということが次第に明らかになってきたのです。
脂肪組織から作られるホルモンとは
太ってくると増えてくるのが脂肪組織です。
あまった栄養は脂肪組織に蓄えられます。
脂肪がたくさんあると血液中の遊離脂肪酸が高くなり高脂血症や脂肪肝の原因となることがわかっていて、 これだけで動脈硬化の進行の原因となります。
さらに最近の研究では、脂肪組織は余った栄養を単にたくわえておく貯蔵庫としての役割だけでなく、全身に働き、 とりわけ動脈硬化の進行を進めるさまざまな物質(ホルモン)を作っていることが解明されてきました。
代表的なホルモンとその働きを紹介します。
アディポネクチン脂肪から作られ筋肉での糖代謝を促進したり、全身の動脈硬化の進行を抑える善玉ホルモンです。
脂肪が蓄えられ脂肪細胞が大きくなると、分泌が落ちてしまい、結果として動脈硬化が進行します。
レプチン食欲を抑え、エネルギー消費を増やし体重減少に働くホルモンです。
脂肪が蓄えられるとレプチンの効きが悪くなり、さらに体重が増える悪循環に陥ります。
一旦太ってしまうとダイエット中におなかがすき過ぎてしまい減量が難しくなるのは、このホルモンの働きの異常が一因です。
TNFα炎症性サイトカインといわれる物質の仲間です。
脂肪細胞からも作られ、肥満で増加します。
筋肉でのインスリンの効きを悪くし血糖を上げることがわかってきました。
PAI-1線溶系調節因子といわれる物質の仲間です。
血液を固まりやすくし、血栓症を起こしやすくします。
脂肪が蓄積した状態ではこれらの物質の異常により、高脂血症、高血圧症、耐糖能異常が引き起こされるとともに、 血管に直接働いて動脈硬化を進めることがわかってきました。
あまった栄養は脂肪組織に蓄えられます。
脂肪がたくさんあると血液中の遊離脂肪酸が高くなり高脂血症や脂肪肝の原因となることがわかっていて、 これだけで動脈硬化の進行の原因となります。
さらに最近の研究では、脂肪組織は余った栄養を単にたくわえておく貯蔵庫としての役割だけでなく、全身に働き、 とりわけ動脈硬化の進行を進めるさまざまな物質(ホルモン)を作っていることが解明されてきました。
代表的なホルモンとその働きを紹介します。
アディポネクチン脂肪から作られ筋肉での糖代謝を促進したり、全身の動脈硬化の進行を抑える善玉ホルモンです。
脂肪が蓄えられ脂肪細胞が大きくなると、分泌が落ちてしまい、結果として動脈硬化が進行します。
レプチン食欲を抑え、エネルギー消費を増やし体重減少に働くホルモンです。
脂肪が蓄えられるとレプチンの効きが悪くなり、さらに体重が増える悪循環に陥ります。
一旦太ってしまうとダイエット中におなかがすき過ぎてしまい減量が難しくなるのは、このホルモンの働きの異常が一因です。
TNFα炎症性サイトカインといわれる物質の仲間です。
脂肪細胞からも作られ、肥満で増加します。
筋肉でのインスリンの効きを悪くし血糖を上げることがわかってきました。
PAI-1線溶系調節因子といわれる物質の仲間です。
血液を固まりやすくし、血栓症を起こしやすくします。
脂肪が蓄積した状態ではこれらの物質の異常により、高脂血症、高血圧症、耐糖能異常が引き起こされるとともに、 血管に直接働いて動脈硬化を進めることがわかってきました。
メタボリックシンドロームの診断基準
これらの事実を踏まえて、内臓脂肪の蓄積により高血圧、高脂血症、耐糖能異常などの代謝異常が重積し、 動脈硬化の強い危険因子となる病態を、メタボリックシンドロームと呼ぶこととなり、日本では2005年の4月に診断基準が定められました
メタボリックシンドロームの診断基準は、(1)ウエスト周囲径(この場合はへその高さでの周囲径をいいます。
男性 85cm以上、女性 90cm以上)が大きく、(2)~(4)の3つのうち2つ以上を満たす方です
ウエスト値の基準(男性 85cm以上、女性 90cm以上)は、へその高さでの内臓脂肪が断面積で100平方センチ以上を 超えて蓄積している人でのウエスト周囲径を元に定められました。
内臓脂肪の測定はへその高さでのCTをとることで正確に測定できますが、すべての人でCT検査を行うことは難しいので、 ウエスト周囲径を目安とした診断基準が定められたのです。

メタボリックシンドロームの診断基準は、(1)ウエスト周囲径(この場合はへその高さでの周囲径をいいます。
男性 85cm以上、女性 90cm以上)が大きく、(2)~(4)の3つのうち2つ以上を満たす方です
メタボリックシンドロームの診断基準
(1) ウエスト周囲径 男性 85cm以上、女性 90cm以上
(2) 中性脂肪 150mg/dl以上またはHDL コレステロール40mg/dl以下
(3) 血圧 収縮期 130mmHg以上または拡張期 85mmHg以上
(4) 空腹時血糖 110mg/dl以上
(2) 中性脂肪 150mg/dl以上またはHDL コレステロール40mg/dl以下
(3) 血圧 収縮期 130mmHg以上または拡張期 85mmHg以上
(4) 空腹時血糖 110mg/dl以上
ウエスト値の基準(男性 85cm以上、女性 90cm以上)は、へその高さでの内臓脂肪が断面積で100平方センチ以上を 超えて蓄積している人でのウエスト周囲径を元に定められました。
内臓脂肪の測定はへその高さでのCTをとることで正確に測定できますが、すべての人でCT検査を行うことは難しいので、 ウエスト周囲径を目安とした診断基準が定められたのです。
メタボリックシンドロームと肥満症の違い
 メタボリックシンドロームと肥満症の違いは、たとえ肥満がなくても、内臓脂肪の蓄積、 つまり腹囲が男性で85cm以上、女性で90cm以上あれば、「要注意」ということになります。
メタボリックシンドロームと肥満症の違いは、たとえ肥満がなくても、内臓脂肪の蓄積、 つまり腹囲が男性で85cm以上、女性で90cm以上あれば、「要注意」ということになります。ですから、たとえ体重がBMI25以下であっても、まず一度はウエスト周囲径を測ってみることが重要です。
ウエスト周囲径の測り方は、へその高さで、軽く息を吐いた状態で測定します。
さらに各々の項目は、高血圧や糖尿病の各々の診断基準で「境界型」に分類されていたより軽い程度の異常でも 動脈硬化の進行に関わり重要であるという点で、より厳しい診断基準となりました。 また、高脂血症の診断基準では悪玉コレステロール(LDLコレステロール)が目安になっていますが、 メタボリックシンドロームにおける診断基準は善玉コレステロールであるHDLコレステロールの低下と中性脂肪の上昇が目安となっています。
メタボリックシンドロームと診断されたら

逆にメタボリックシンドロームと診断されない場合は、一安心してよいのでしょうか?
「メタボリックシンドローム」という病名はたとえば「肺炎」とか、たとえば「がん」とか、そういった「疾患」とは異なり、 あなたの「体の状態」を示しているのです。ですからメタボリックシンドロームと診断された方は、病気である、 と悲観する必要はありません。また腹囲が89cmならよくて91cmなら病気、ということではありません。
メタボリックシンドロームの解消には5%の体重減少を目標に
内臓脂肪は皮下脂肪と比較して落ちやすいことがわかっています。5%の体重減少で、内臓脂肪は20%低下することが期待できるのです。
 3~6ヶ月かけてゆっくり落とすことが大切です。
3~6ヶ月かけてゆっくり落とすことが大切です。
体重80Kgの人なら4Kg、60Kgの人なら3kgが目標、と聞くと、なんとなく可能かも知れない、と自信がわいてきませんか?
無理なく体重を落とすためには食事療法、運動療法、この両者の継続が大切です。
食事は一日のカロリーを目安に、適切な栄養を適切な量、適切な時間にとるということが大切です。
運動療法ではウォーキングやジョギング、水泳といった有酸素運動を中心として定期的に体を動かす、 あるいは日常生活の中で体を動かす時間を作ることが重要です
 3~6ヶ月かけてゆっくり落とすことが大切です。
3~6ヶ月かけてゆっくり落とすことが大切です。体重80Kgの人なら4Kg、60Kgの人なら3kgが目標、と聞くと、なんとなく可能かも知れない、と自信がわいてきませんか?
無理なく体重を落とすためには食事療法、運動療法、この両者の継続が大切です。
食事は一日のカロリーを目安に、適切な栄養を適切な量、適切な時間にとるということが大切です。
運動療法ではウォーキングやジョギング、水泳といった有酸素運動を中心として定期的に体を動かす、 あるいは日常生活の中で体を動かす時間を作ることが重要です
各々の治療をしっかり受ける。
高血圧、高脂血症、糖尿病などの生活習慣病は、いずれも特徴的な症状がなく、 知らないうちに発症し症状無く進行しますが、長期間進行すると動脈硬化やその他の合併症の原因となります。
これらの病気であると診断された場合は、定期的に医療機関を受診し検査をうけること、治療を続けることが大切なのです。
これらの病気であると診断された場合は、定期的に医療機関を受診し検査をうけること、治療を続けることが大切なのです。



